Gastroenterologie
Gastroenterologia este specialitatea medicală care studiază fiziopatologia aparatului digestiv şi a anexelor acestuia, ficatul şi pancreasul. Medicii specializaţi în gastroenterologie se ocupă de prevenţia, diagnosticarea şi tratamentul afecţiunilor gastrointestinale hepatice şi colecistice, pancreatice, a tulburărilor motorii esofagiene.
Gastroenterologia este o specialitate de interfaţă, strâns legată de chirurgia gastrointestinală, hepatică şi bariatrică, radiologie şi histopatologie. Noile posibilităţi de diagnostic şi tratament în gastroenterologie au determinat apariţia de subspecialităţi ca hepatologia sau pancreatologia.
O parte dintre serviciile medicale disponibile la ELYTIS Hospital, în cadrul specialităţii Gastroenterologie sunt:
– consultaţii medic primar, specialist sau profesor
– ecografie abdominală
– explorarea non-invazivă a fibrozei hepatice
– colonoscopie diagnostică (fără sedare) parţială / totală
– endoscopie digestivă superioară diagnostică (cu şi fără sedare) – EDS
– puncţie biopsie hepatică (cu examen histopatologic)
– electrocoagulare endoscopică
ELYTIS Hospital asigură în cele mai bune condiţii şi internarea în spital pentru diagnosticul şi/sau tratamentul unor afecţiuni ca:
– pancreatită acută, în formă uşoară şi medie
– ulcer gastric şi duodenal complicat
– ciroză hepatică complicată
– boli inflamatorii intestinale în puseu de activitate
Ghid de pregătire pentru colonoscopie
Medicul dumneavoastră v-a recomandat efectuarea unei colonoscopii. În vederea efectuării unei colonoscopii de calitate, intestinul trebuie să fie curat, pentru a permite endoscopistului să evalueze cu acurateţe întreaga mucoasă colonică. Fără o pregătire adecvată, este posibil ca examenul să nu decurgă în condiţii optime şi să fie nevoie de repetarea acestuia. Din acest motiv este foarte important să citiţi instrucţiunile de pregătire pentru colonoscopie şi să clarificaţi cu medicul dvs. eventualele nelămuriri.
Dieta: Cu o zi înainte de colonoscopie este ideal să nu mânca nimic şi să consumaţi numai lichide (în orice cantitate doriţi). Se poate servi un mic dejun constând în alimente ce nu conţin fibre vegetale (carne, brânză, iaurt, ouă, îngheţată, ceai, cafea, paste, pâine albă). Ulterior veţi consuma numai lichide (apă, ceai, sucuri, zeamă de compot, supe strecurate). Ideal, cu 2 zile anterior analizei, este necesar a nu se consuma fructe / legume bogate în seminţe precum: struguri, kiwi, smochine, tomate etc. În cazul în care luaţi preparate medicale cu fier sau cărbune medicinal, este necesară întreruperea administrării cu cel puţin 3 zile anterior colonoscopiei.
Foarte important este ca după ultima masă ingerată să treacă min. 4 ore până se începe a se bea soluţia de pregătire!
A. Dacă programarea este în intervalul orar 08:00 – 13:00:
Pregătirea cu Fortrans
Începând cu ora 16 în ziua dinaintea examinării (sau ora indicată de medicul dvs.), se beau în decurs de cca 4 ore, 4 plicuri de Fortrans dizolvate în 4 litri de apă plată la temperatura camerei (1 plic/litru de apă), într-un ritm cât mai constant (200 ml la fiecare 10 minute). Ritmul lent, constant, previne balonarea abdominală, greaţa şi voma (aceasta din urmă nu este de dorit deoarece se pierde din substanţa activă). Dacă gustul soluţiei de pregătire este greu tolerabil, se poate adăuga zeamă de lămâie, zahăr şi în general orice fel de lichide limpezi (ceaiuri, sucuri – fără pulpă de fructe). Agitaţi periodic sticlele cu soluţia de băut.
În final, obiectivul este eliminarea unui scaun apos, limpede!
Este foarte important ca administrarea soluţiei de pregătire să fie încheiată cu cel puţin 4 ore înaintea examinării. Nu aveţi voie să mâncaţi nimic în timpul sau după ce aţi băut soluţia de pregătire; se pot consuma lichide limpezi fără restricţie.
Pregătirea cu tablete şi soluţie purgativă (alternativa la pregătirea cu Fortrans):
– acest tip de pregătire este contraindicată la pacienţii vârstnici, cu probleme cardiace, renale sau hepatice severe.
Indicaţiile de dietă sunt aceleaşi cu cele descrise mai sus.
În preziua examinării:
– la orele 17:00 se vor administra 3 drajeuri de bisacodil (Dulcolax®)
– la orele 18:00 se vor administra 200 ml (un pahar) din soluţie (1 plic dizolvat într-un pahar cu apă); ulterior se vor bea 1,5 litri lichide clare (apă, ceai, suc, zeamă de compot) în următoarele 2 ore
– la orele 20:00 se vor administra încă 200 ml (un pahar) din soluţie (1 plic dizolvat într-un pahar cu apă); ulterior se vor bea încă 1,5 litri lichide clare (apă, ceai, suc, zeamă de compot) în următoarele 2 ore
– în dimineaţa următoare consumaţi încă 1 litru lichide clare într-o oră (de ex. între orele 6:00-7:00), cu condiţia să existe un interval minim de 4 ore între ultimul pahar şi colonoscopie;
B. Dacă programarea este în intervalul orar 14:00 – 16:00:
Dieta rămâne aceeaşi.
Începând cu orele 18 în ziua dinaintea examinării (sau ora indicată de medicul dvs.), se beau în decurs de cca 2 ore, 2 plicuri de Fortrans dizolvate în 2 litri de apă plată la temperatura camerei (1plic/litru de apă), într-un ritm cât mai constant (200 ml la fiecare 10 minute). Ritmul lent, constant, previne balonarea abdominală, greaţa şi voma (aceasta din urmă nu este de dorit deoarece se pierde din substanţa activă). Dacă gustul soluţiei de pregătire este greu tolerabil, se poate adăuga zeamă de lămâie, zahăr şi în general orice fel de lichide limpezi (ceaiuri, sucuri – fără pulpă de fructe). Agitaţi periodic sticlele cu soluţia de băut.
În ziua în care se face investigaţia, se dizolvă 2 plicuri Fortrans în 2 litri de apă plată la temperatura camerei, iar lichidul rezultat se bea în intervalul orar 06:00 – 08:00, dimineaţa. Înainte de manevră, nu se mănâncă nimic.
C. Dacă programarea este în intervalul orar 16:00-18:00:
Dieta rămâne aceeaşi.
În ziua dinaintea explorării: regim hidric (supă clară strecurată, zeamă de compot, ceaiuri). Se poate servi un mic dejun constând în alimente ce nu conţin fibre vegetale (carne, brânză, iaurt, ouă, îngheţată, ceai, cafea, paste, pâine albă). Ulterior veţi consuma numai lichide.
În ziua investigaţiei, 4 plicuri de Fortrans se vor dizolva în 4 litri apă plată la temperatura camerei iar lichidul rezultat se bea în intervalul orar 06:00 – 10.00, într-un ritm cât mai constant.
După terminarea administrării soluţiei de pregătire pentru colonoscopie, veţi avea mai multe scaune diareice, chiar apoase, ce ar putea provoca iritaţia zonei din jurul anusului. În vederea prevenirii acestei reacţii, este indicat să vă spălaţi cu apă calduţă fără săpun după fiecare scaun, să folosiţi şerveţele umede pentru toaleta locală şi să folosiţi regulat o cremă de protecţie locală (de ex. Bepanthen®).
Medicaţia dvs. curentă (ex. cardiologică), trebuie administrată cu minim 4 ore anterior procedurii după schema stabilită, cu o cantitate mică (100 ml) de apă.
Este necesar sa precizaţi medicului gastroenterolog/endoscopist medicația antiagregantă (Aspirină/Aspenter) sau anticoagulantă, urmând a stabili împreună cu medicul cardiolog necesitatea ajustării dozelor.
Pacientul diabetic (aflat în tratament cu ADO) trebuie să fie avizat că lipsa aportului alimentar din timpul pregătirii pentru colonoscopie, necesită ajustarea dozelor/oprirea temporară a medicaţiei antibiabetice pentru evitarea hipoglicemiei.
De asemenea, nu veţi mai consuma alte lichide cu 4 ore înainte de procedură!
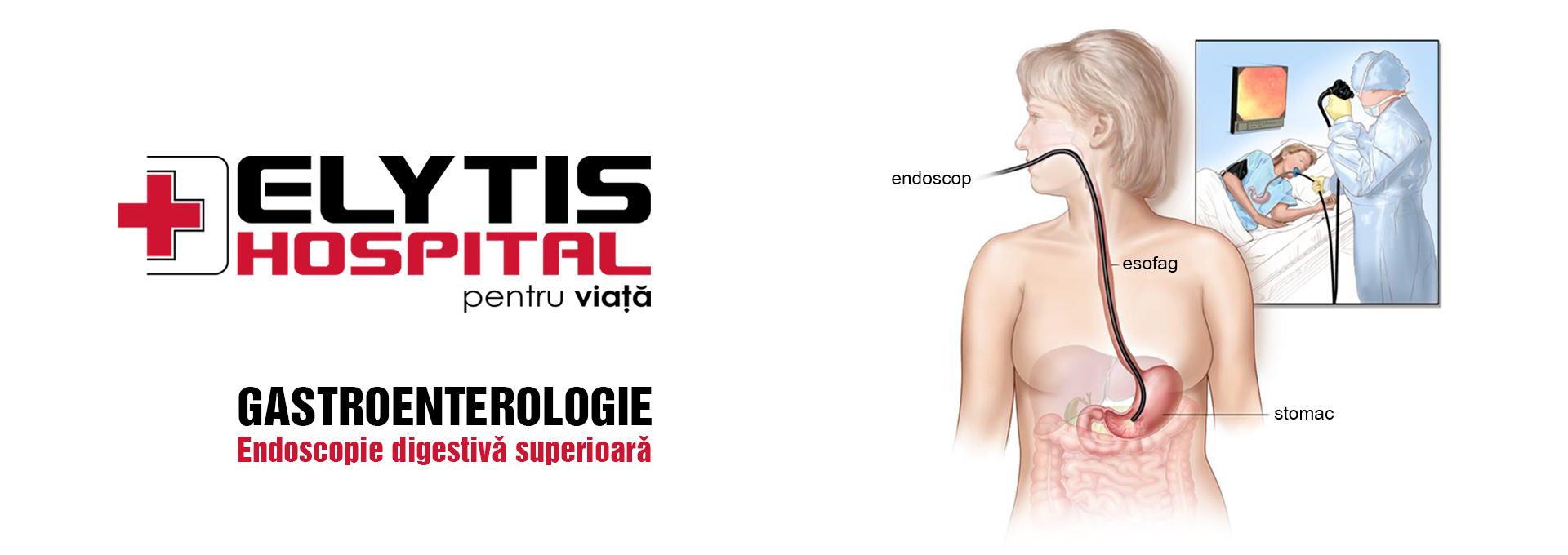
Endoscopia digestivă superioară.
Endoscopia digestivă superioară reprezintă metoda prin care se examinează esofagul, stomacul şi duodenul. Medicul care efectuează endoscopia digestivă superioară vede toate detaliile anatomice şi eventualele leziuni, ele putând fi fotografiate sau inregistrate (după caz). În timpul endoscopiei, dacă există indicaţie, se pot lua biopsii. Fragmentul de biopsie se poate preleva dacă există leziuni sau pentru depistarea infecţiei cu Helicobacter pylori.
Pentru endoscopia digestivă superioară este bine să existe o recomandare de la un medic care să va fi consultat. Acesta poate să fie medic de familie, medic internist, medic chirurg sau medic gastroenterolog. De asemenea, manevra se poate efectua şi la cererea dumneavoastră fiind însă recomandat să fie facută o evaluare prealabilă de către medicul care efectuează manevra.
Pregatirea pentru endoscopia digestivă superioară
Pentru ca examinarea să se poată efectua în condiţii normale, este necesar ca stomacul sa fie gol (fara conţinut). Pentru aceasta, este necesar să nu mâncaţi şi să nu beţi cu 8 ore înainte de manevră (cu o seară înainte de manevră). Dacă manevra se face după ora 14 se poate mânca până în ora 7:30 un mic dejun redus cantitativ, fără grăsimi şi carne.
Trebuie oprite antiacidele, pansamentele gastrice, preparatele care conţin fier. Medicul care face investigaţia trebuie informat despre bolile avute anterior, intervenţiile chirurgicale şi eventualul tratament medicamentos pe care îl luaţi în mod obişnuit. Medicul trebuie anunţat dacă există alergii la medicamente, Xilina.
Dacă luaţi medicaţie anticoagulantă este bine să anunţaţi cu 5 zile înainte de manevră, medicul curant cardiolog în vederea stabilirii unei noi scheme sau eventual opririi medicaţiei.
Dacă sunteţi diabetic întrebaţi medicul dacă să luaţi tratamentul înaintea analizei.
Dacă doriţi sedare pentru manevră, trebuie să menţionaţi acest lucru în momentul programării.
Complicaţiile endoscopiei digestive superioare
În general complicaţiile endoscopiei digestive superioare diagnostice sunt rare. Per ansamblu rata complicaţiilor este cuprinsă între 0,02% şi 0,2% (sub 1 la 500 cazuri). Mortalitatea asociată acestei manevre este extrem de rară şi în general asociată cu prezenţa bolilor grave (0,003%).
Complicaţiile posibile sunt reprezentate de: sângerare (0,15% din cazuri), perforaţia (rarisim raportată în timpul endoscopiei diagnostice), complicaţiile infecţioase pentru pacienţii cu afecţiuni valvulare cardiace (risc de endocardită estimat la 1 din 5-10 milioane de pacienţi), complicaţii secundare anesteziei / sedării profunde . În cazul în care survine o asemenea complicaţie veţi fi nevoit(ă) să rămâneţi în spital. Intervenţia chirurgicală ar putea fi necesară.



 DDM
DDM